Псориаз — хроническое заболевание кожи, характеризующееся высыпаниеми на коже обильно шелушащихся бляшек. При псориазе возможно вовлечение в процесс суставов, а также различных органов и систем организма.

Общая информация
Название болезни происходит от греческого «psora» — «кожная болезнь», «струпья». Главным органом, страдающим от болезни, является кожа, но часто поражаются также суставы и ногти.
Псориаз также называют чешуйчатым лишаем, но, в отличие от других видов лишая, псориаз не считается заразным заболеванием. Он может полноправно считаться одной из старейших болезней, известных человечеству.
Первые письменные свидетельства о болезни, похожей на псориаз, относятся к 35 году до нашей эры. Но есть данные о том, что псориаз был известен и до этого времени. В Средние века псориаз считали одной из форм лепры (проказы). Впервые симптомы псориаза были описаны с профессиональной точки зрения в 1808 году Робертом Виланом в Великобритании. А сам термин «псориаз» ввёл венский дерматолог Фердинанд Гебра в 1841 году.
Известно, что псориаз относится к числу самых распространённых кожных болезней. По оценкам разных специалистов, с псориазом сталкиваются от 2 до 5% жителей Земли. На самом деле эти цифры отражают далеко не всё положение дел, ведь многие долгое время не обращаются по поводу псориаза к врачу.
Причина возникновения псориаза остается неясной. Ни одна из существующих гипотез о возникновении псориаза не стала общепринятой. Наследственно обусловленный псориаз наблюдается у большинства больных и проявляется в детском и молодом возрасте, при отсутствии наследственной отягощенности — в более зрелом возрасте. Имеются гипотезы о роли бактерий, вирусов в возникновении псориаза и возможных изменениях под их влиянием генетического аппарата.
Чаще всего встречается так называемый вульгарный (обыкновенный) псориаз. Он характеризуется высыпаниями плоских, слегка возвышающихся над поверхностью видимо здоровой кожи бляшек, с четкими границами, розово-красного цвета, округлых очертаний, склонных к слиянию. Поверхность элементов сыпи покрыта мелкими, легко спадающими при поскабливании серебристо-белыми чешуйками. Размеры высыпаний варьируют от нескольких миллиметров до величины ладони и более. Высыпания могут самопроизвольно бесследно исчезать по прошествии недель, месяцев или лет.
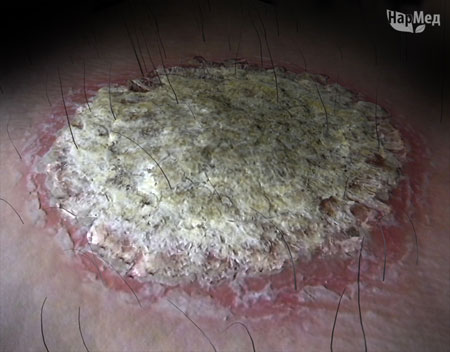
Поражение кожи при псориазе
Наиболее частая локализация высыпаний — на локтях, коленях, голенях, ягодицах, коже волосистой части головы. При псориазе часто можно наблюдать поражение ногтей, причем иногда изолированное.
Экссудативный псориаз встречается реже вульгарного. Это более тяжело протекающая форма заболевания. При этом виде заболевания элементы сыпи оказываются покрытыми серовато-желтыми корко-чешуйками. Высыпания сопровождаются зудом и могут покрываться гнойно-кровянистыми корками.
Самая тяжелая форма псориаза — псориатическая эритродермия. Чаще всего она развивается в результате нерациональной терапии, не соответствующей стадии течения псориаза. Этому способствует интенсивная инсоляция, использование препаратов дегтя в прогрессирующей стадии болезни, нерациональное использование метотрексата или стероидных гормонов и др. Спровоцировать эритродермию могут и сильные эмоциональные переживания. В результате слияния крупных бляшек в сплошные очаги поражения при псориатической эритродермии в процесс вовлекается весь кожный покров или его обширные участки (частичная эритродермия). Кожа красная, утолщена. Шелушение ярко выражено, чешуйки могут быть мелкие, серебристо-белые или пластинчатые, крупнопластинчатые. Кожа лица у таких больных стянута, нижние веки у некоторых больных вывернуты. Лимфатические узлы, как правило, увеличены. Больные предъявляют жалобы на озноб, чувство стянутости кожи, зуд и жжение.
У некоторых больных псориазом в процесс вовлекаются суставы — псориатическая артропатия или артропатический псориаз. Степень тяжести псориатической артропатии часто определяет прогноз заболевания, т. к. вовлечение в процесс суставов нередко приводит к инвалидизации. Вначале в процесс вовлекаются мелкие суставы кистей и/или стоп, тазобедренные, крестцово-подвздошные суставы, затем (без определенной последовательности) — крупные суставы конечностей и туловища. Боли в суставах усиливаются при движении и характеризуются различной интенсивностью: боль может быть слабой, быстро проходящей, а может быть интенсивной, непрекращающейся. Болезненность отмечается не только в суставах, но и в мышцах. Кожа в области пораженных суставов отечна, красная. Имеется ограничение подвижности. тяжелое течение псориатического артрита сопровождается общими явлениями: температурной реакцией, недомоганием, головной болью и др.
Кто и как болеет псориазом?
Псориазом одинаково часто болеют и мужчины, и женщины. В детском возрасте болезнь несколько чаще встречается у девочек. В целом псориаз может возникнуть в любом возрасте и поразить любой участок кожного покрова. По статистике чаще всего псориаз начинается у мужчин в 29 лет, у женщин в 27 лет.
Выделяют 2 типа развития болезни: ранний и поздний. Первый тип (ранний), как правило, возникает в молодом возрасте — у женщин в возрасте 16 лет, у мужчин в 22 года — и протекает особенно тяжело. Именно этот тип больше всего связан с наследственностью. Второй тип псориаза возникает в возрасте около 60 лет и протекает легче, но чаще поражает ногти и суставы. Он также подвержен влиянию наследственности, но в меньшей степени.
Точные причины болезни до сих пор не установлены. В последнее время предполагается аутоиммунная природа псориаза. Известно, что заболевание связано с работой иммунной системы — её патологические сигналы могут вызывать развитие псориаза.
Наличие генетической предрасположенности к псориазу подтверждает высокая частота заболеваемости у родственников. Примерно у трети больных псориазом есть родственники с этим же заболеванием. Исследованиями немецких учёных установлено, что если один из родителей имеет псориаз, степень риска развития болезни у ребенка составляет 14-25%, если оба родителя — возрастает до 41-60%. Замечено, что по линии отца псориаз наследуется несколько чаще, чем по линии матери.
Унаследованная предрасположенность к псориазу означает не то, что болезнь обязательно будет, но указывает на склонность к ней. Но в конечном итоге развитие болезни определяется не только предрасположенностью, но и действием провоцирующих факторов — ослаблением иммунитета, стрессами, повреждением кожи, солнечным ожогом, стрептококковой инфекцией, резким изменением образа жизни и климата и т. д.
В то же время наличие в семье больного псориазом не означает, что все остальные члены семьи рано или поздно столкнутся с болезнью. Всё зависит от условий жизни, возможностей организма каждого отдельного человека. Большую роль играет и профилактика — важно свести к минимуму действие неблагоприятных факторов, которые могут вызвать начало болезни.
Провоцирующие факторы псориаза могут быть внешними (экзогенными) и внутренними (эндогенными). К числу внешних провоцирующих факторов относят:
- Физические — повреждения кожи (травмы, тепловые и солнечные ожоги, повреждения кожи при сеансах акупунктуры, гирудотерапии, вакцинации и уколов, после укусов насекомых, операционные рубцы, потертости, татуировки). У людей со светлой чувствительной кожей псориаз часто сопровождается кожной сыпью, которая появляется после минимального воздействия солнечных лучей.
- Химические — агрессивные моющие средства, раздражающие вещества, в том числе часто ими становятся сильнодействующие мази и кремы против псориаза.
- Воспалительные болезни кожи (дерматозы) — грибковые болезни кожи, дисгидроз, контагиозное импетиго, вульгарные угри, розовый лишай, гангренозная пиодермия, опоясывающий герпес, аллергические дерматиты. Все они ведут к повреждению кожного покрова и многократно повышают риск псориаза.
Внутренние провоцирующие факторы:
- Инфекционные заболевания, особенно ангина и другие виды стрептококковой инфекции, ВИЧ.
- Приём определённых медикаментов (бета-блокаторы, препараты лития, интерфероны нестероидные противовоспалительные препараты, ингибиторы анготензин-конвертирующего фермента).
- Отмена кортикостероидов.
- Беременность и роды. Гормональные изменения в организме женщины часто вызывают развитие псориаза. При этом ухудшение в большинстве случаев наблюдается после рождения ребёнка.
- Гипокалиемия или гипокальциемия.
- Психогенные факторы (стресс, чрезмерные волнения, эмоциональные нагрузки).
- Курение и алкоголь.
Степень тяжести заболевания очень различна — от незначительных по размеру высыпаний до поражения большей части кожи. Для людей, страдающих псориазом, очень важно проводить лечение планомерно и постоянно, добиваясь ремиссии. При отсутствии лечения псориаз чаще всего прогрессирует: увеличивается площадь высыпаний, в процесс вовлекаются новые участки кожи.
Течение псориаза отличается хронически-рецидивирующим характером. Вспышки заболевания возникают чаще в осеннее и зимнее время (зимняя форма) и значительно реже — летом (летняя форма). Оставленный без лечения псориаз может находиться в стационарном состоянии в течение нескольких лет. Перерывы между отдельными вспышками длятся обычно несколько месяцев, иногда несколько лет.
В отдельных случаях наблюдается непрерывное течение болезни, без периодов затухания и обострения. Редко, но бывает непрерывное прогрессирование.
С биологической точки зрения псориаз характеризуется нарушением основных клеточных процессов в коже. Размножение и созревание клеток кожи (кератиноцитов) происходит не так, как должно. В нормальных условиях клетки кожи стареют, отмирают и удаляются с поверхности кожи в течение 28-30 дней. При псориазе процесс занимает всего 3-6 дней, отмершие клетки не успевают удаляться с поверхности кожи и накапливаются на ней. Это говорит о том, что нарушены механизмы регуляции. Добавляются и многочисленные биохимические, иммунологические и сосудистые изменения.
Формы псориаза:
- Обыкновенный псориаз (бляшковидный, простой).
- Пустулёзный (экссудативный) псориаз.
- Каплевидный (точечный) псориаз.
- Псориаз сгибательных поверхностей (обратный псориаз).
- Псориаз ногтей.
- Псориатический артрит.
- Псориатическая эритродермия.
Обыкновенный (бляшковидный) псориаз - самая частая форма болезни, наблюдается у 80-90% всех больных. Именно этот вид псориаза проявляется в виде тех самых типичных псориатических бляшек. Внешне они выглядят как приподнятые над поверхностью кожи красные участки, покрытые серой или серебристо-белой чешуйчатой сухой кожей. При поскабливании этот верхний слой кожи легко снимается, а красная кожа под ним очень ранима, травмируется и кровоточит. Причина в том, что она содержит большое количество мелких сосудов.
Как правило, заболевание начинается остро — появляются мелкие высыпания величиной от булавочной головки до чечевицы. Ярко-красные папулы быстро покрываются серебристо-белыми чешуйками. Постепенно папулы увеличиваются в размерах и превращаются в крупные бляшки. С течением времени отдельные псориатические бляшки имеют тенденцию ещё больше увеличиваться в размерах, сливаться с соседними и формировать целые пластины поражённой кожи — так называемые «парафиновые озёра».
Папулы и бляшки нередко имеют чёткую границу, которая отделяет их от окружающей здоровой кожи. Иногда кожа в центральной части бляшек восстанавливается до здорового вид, и остаётся кольцевидный вид поражения.
Пустулёзный псориаз считается тяжёлой формой заболевания. На поверхности кожи появляются приподнятые пустулы — пузырьки или волдыри, наполненные жидким прозрачным содержимым (экссудатом).
Кожа под и над поверхностью пустул и вокруг них становится красной, горячей, отекает, воспаляется и утолщается, легко отслаивается. При повреждении пустул — а это случается довольно часто — возникает вторичное инфицирование, экссудат приобретает гнойный характер.
Пустулёзный псориаз часто ограничивается голенями или предплечьями, но в тяжёлых случаях может распространяться по всей поверхности тела.
Каплевидный псориаз характеризуется наличием большого количества маленьких, красных или лиловых (вплоть до фиолетового цвета) точек — элементов поражения кожи.
Как и при обычном псориазе, они приподняты над поверхностью кожи. Главное отличие в форме — вместо больших по площади бляшек в этом случае наблюдаются многочисленные точки, похожие по форме на капли или слезинки.
Такие точки обычно усыпают большие поверхности кожи, чаще всего — бёдра. Могут также быть на голенях, предплечьях, плечах, волосистой части головы, спине и шее. Каплевидный псориаз в большинстве случаев развивается после стрептококковой инфекции — ангины, фарингита.
Псориаз сгибательных поверхностей несколько отличается по виду от обычного. Гладкие, не особенно выступающие над поверхностью кожи, красные воспалённые пятна, шелушатся в меньшей степени. Наиболее часто поражает подмышечные впадины, складки в паху и в области наружных половых органов, внутренние поверхности бёдер.
Эта форма псориаза особенно часто обостряется под влиянием трения, травмирования кожи и выделения пота. Вторичная грибковая или стрептококковая инфекция может усугубить ситуацию.
Псориаз ногтей (псориатическая ониходистрофия) — отдельный вид псориаза, приводит к изменениям внешнего вида ногтей на пальцах рук или ног. Это может быть изменение цвета ногтей: они становятся жёлтого, серого или белого цвета; на поверхности ногтей появляются точки, пятна, поперечная исчерченность, кожа под ногтями и вокруг них утолщается. А сам ноготь утолщается и расслаивается. При запущенных формах ногти становятся очень ломкими, возможна даже полная утрата ногтей (онихолизис).
Распространённость псориаза ногтей очень высокая, из всех людей, страдающих псориазом, у 20-50% отмечается поражение ногтей в той или иной степени.
Псориатическое поражение ногтей очень похоже на грибковое, но внешне отличается просвечивающей красноватой каёмкой, которая окаймляет поражённую часть ногтя. Лабораторный признак — отсутствие споров грибов.
Псориатический артрит (псориатическая артропатия, артропатический псориаз) — тяжёлая форма псориаза, сопровождается воспалением суставов и соединительной ткани.
При этом могут поражаться любые суставы, но чаще всего страдают мелкие суставы фаланг пальцев рук и ног. Воспалительный процесс вызывает отёк и разбухание пальцев — псориатический дактилит.
Помимо пальцев могут также поражаться коленные и тазобедренные и суставы, плечелопаточный сустав, суставы позвонков (псориатический спондилит). Такие формы болезни бывают настолько выраженными, что лишают человека подвижности.
Распространённость псориатического артрита очень высока — около 10-15% больных псориазом страдают от поражения суставов.
Псориатическая эритродермия - псориаз, распространённый на большой поверхности кожи. Это одна из наиболее опасных форм заболевания, возникает как вторичная реакция кожи у 1-2% пациентов, уже страдающих псориазом. Помимо массивного шелушения и характерного внешнего вида псориатическая эритродермия сопровождается сильным покраснением кожи, интенсивным кожным зудом, отёком кожи и подкожной клетчатки, особенно сильной болезненностью кожи.
При нестабильном течении обычного псориаза и резком прекращении его лечения болезнь может переходить в эту форму. Также провоцируется алкоголем, стрессами, ослаблением иммунитета, простудными и инфекционными заболеваниями, сильным ультрафиолетовым облучением. Риск развития эритродермии также повышают многие препараты. Поэтому людям, страдающим псориазом, врачи настоятельно рекомендуют следить за своим здоровьем и беречь его и любые лекарственные средства принимать только после согласования с лечащим врачом.
При очень обширном распространении псориатических высыпаний нарушается способность организма к естественной регуляции температуры тела, а барьерная функция кожи сходит на нет. Это может осложняться инфицированием, пиодермией, сепсисом. Поэтому псориатическая эритродермия — наиболее опасная форма болезни, с риском летального исхода.
Периоды развития псориаза:
«Нестабильный псориаз» — прогрессирующий, острый.
Стационарный период — относительно стабильное состояние, без значительных изменений.
Период разрешения (регрессивный) — проявления болезни уменьшаются.
При лечении всегда нужно учитывать, в каком периоде находится болезнь в каждом конкретном случае.
"Нестабильный псориаз" (прогрессирующий) отличается появлением большого количества новых высыпаний. Имеет специфику и характер шелушения — оно не достигает границ здоровой кожи, а оставляет по периферии бляшек узкую красноватую каемку.
В остром периоде нередко отмечается сильный кожный зуд и наблюдается так называемая изоморфная реакция (симптом Кебнера) — появление новых псориатических папул на месте даже незначительной травмы кожи. Поводом может стать даже небольшая царапина, расчёс, укол. Симптом Кебнера обычно проявляется через 7-14 дней после травмы, отмечается у 38-76% пациентов. Редко, но встречается обратный феномен Кебнера — после травмы кожи псориаз проходит.
Стационарный период. Через несколько месяцев активного появления псориатические папулы останавливаются в развитии и перестают появляться новые. Состояние становится относительно стабильным. При этом чешуйки покрывают всю поверхность папул и бляшек. В таком состоянии псориаз может находиться в течение нескольких месяцев, реже лет.
Период разрешения - псориатические бляшки постепенно уменьшаются в размерах, становятся менее выпуклыми, меньше шелушатся, частично или полностью исчезают. НА месте бляшек впоследствии может образоваться белое пятно — нарушается пигментация кожи. Реже это приводит к появлению выраженных пигментных пятен.
Как защититься от псориаза?
В первую очередь нужно избегать действия провоцирующих факторов, перечисленных выше. Особенно это важно для людей с наследственной предрасположенностью к псориазу.
Провоцирующим фактором к началу болезни может также стать длительное травмирование кожи (избыточное трение или давление). Поэтому псориаз так часто возникает на коже коленных и локтевых сгибов, на ягодицах. Чрезмерное трение, связанное с тугой одеждой, также способно вызвать обострение псориаза.
Если вы склонны к кожной аллергии или уже столкнулись с псориазом — постарайтесь свести к минимуму контакт с мылом и другими моющими веществами, бытовой химией, растворителями, спиртосодержащими растворами, парфюмерией. Все эти вещества многократно увеличивают риск болезни. Кожная аллергия опасна тем, что она сопровождается сильным зудом, вызывает появление расчёсов и повреждений кожи.
Псориаз чаще всего развивается у больных с изначально сухой, тонкой, чувствительной кожей. Жирная кожа меньше подвержена болезни. Поэтому обладателям уязвимых типов кожи рекомендуется тщательно ухаживать за ней.
Наиболее благоприятные условия для развития псориаза — повреждение кожи и её сухость. Это прямо противоположно условиям развития другого кожного заболевания грибковой инфекции, для неё обязательно нужна влага.
При наличии болезни не рекомендуется использовать мочалки и скрабы, которые травмируют поверхность кожи. После душа или ванны лучше смягчить кожу лосьоном или питательным кремом.
Лечение псориаза
На сегодняшний день псориаз является хроническим заболеванием, которое не поддаётся полному излечению. Однако это не означает, что бороться с псориазом нет смысла — только так можно по возможности минимизировать проявления болезни.
Псориаз сохраняется в организме на всю жизнь, но не всегда активно проявляет себя — для него характерны стадии затухания и обострения. Затухание (ремиссия) часто длится длительно, в течение нескольких лет. При этом современные средства медицины позволяют существенно смягчить проявления псориаза и улучшить качество жизни человека.
Быстро и безопасно устранить кожные проявления псориаза, предотвратить развитие вторичной инфекции поможет Скин-кап — негормональное наружное средство на основе активированного пиритиона цинка, по эффективности сопоставимое с гормональными средствами, но не имеющее побочных действий присущих гормонам. Скин-кап обладает противовоспалительным, антибактериальным и противогрибковым действием. При обширных поражениях с мокнутием предпочтительнее использование аэрозоля, если кожа сухая — то лучше крем, который обеспечит дополнительное увлажнение. Назначается детям с 1 года и взрослым 2 раза в день.
Для успешного лечения необходимо учитывать, в какой стадии находится болезнь в настоящее время — в зависимости от этого меняется интенсивность терапии. В острой прогрессирующей стадии не рекомендуется применять сильнодействующие, «раздражающие» средства: салициловую мазь, ультрафиолетовое облучение, тепловые процедуры. Всё это может вызвать ещё большее обострение болезни.
В стационарной и регрессирующей стадии, наоборот, можно использовать подобные сильнодействующие и рассасывающие средства — они ускоряют заживление псориатических высыпаний.
Кроме того, лечение псориаза всегда состоит из целого комплекса средств: наружных мазей, физиотерапевтических процедур, общего режима. Нужно учитывать также другие имеющиеся заболевания, возраст, пол, влияние профессиональных факторов и общее состояние здоровья человека. Именно поэтому лечение псориаза рекомендуется проводить по назначению и под наблюдением лечащего врача-дерматолога, особенно это важно в период обострения. При необходимости — лечение в дерматологическом стационаре.
Прогноз заболевания непредсказуем — часто болезнь даёт обострения без видимых причин. И всё же в большинстве случаев псориаз не представляет угрозы для жизни. Одним из самых его негативных влияний становится формирование психологических комплексов — человек, страдающий псориазом, не всегда встречает поддержку и понимание со стороны окружающих. И на первый план часто выходят вопросы психологической помощи.
При лечении лёгких форм псориаза дерматологи стремятся использовать сначала минимально токсичные средства и методы лечения, с наименьшим риском возможных побочных эффектов. В первую очередь применяется местное лечение теми или иными мазями, кремами, растворами. Если положительных результатов нет — следующим шагом становится ультрафиолетовое облучение в отдельном виде (фототерапия). При отсутствии изменений к лучшему назначаются медикаментозные средства, внутрь или в инъекциях.
Медикаментозные средства, применяемые при псориазе, очень различаются по эффективности, переносимости, токсичности и возможности долгосрочного применения. Выбрать наиболее подходящий вариант в каждом конкретном случае может только врач-дерматолог. Со временем псориаз может приобрести устойчивость к определённому виду лечения. Поэтому рекомендуется менять методы лечения, чередовать их друг с другом.
Одним из методов лечения является ПУВА-терапия или фотохимиотерапия (ФХТ). ФХТ - это сочетанное применение длинноволнового ультрафиолетового излучения (длина волны от 320 до 420 нм) и фотосенсибилизирующих препаратов. Применение фотосенсибилизаторов обусловлено их способностью повышать чувствительность кожи к ультрафиолетовым лучам и стимулировать образование меланина. Пик эффекта приходится на 1-3 часа после приема фотосенсибилизатора. Дозу препарата подбирают с учетом веса больного. Процедуры отпускаются 3-4 раза в неделю, на курс 20-25 сеансов. Применяется также локальная ФХТ с использованием наружных фотосенсибилизаторов.
Метод сочетанного применения ПУВА-терапии и ретиноидов называется Ре-ПУВА-терапия.
Народные средства лечения псориаза
Принимают ежедневно или через день ванны с одним из растений: валерина, зверобой, череда, чистотел, шалфей (4 столовых ложки измельченной травы залить 1 литром кипятка, настоять 6-8 часов, процедить, вылить в приготовленную ванну). Продолжительность ванны 15-20 минут. После ванны кожу не вытирать, а только слегка промокнуть полотенцем. Курс лечения — 15-20 ванн






























мне врач назначил скин-кап. пользуюсь им во время обострений псориаза, помогает хорошо. даже обострения стали реже и слабее, чем раньше.